病気 2022.11.24
「人権」としてのEOLケア・緩和ケア――普及への取り組みと未来の構想【後編】
東京ふれあい医療生活協同組合 研修・研究センター長/東京都地域連携型認知症疾患医療センター センター長 平原 佐斗司先生
高齢化が進むなか、形を変えてニーズが高まってきている緩和ケア。がん患者さん向けのホスピスとして誕生した緩和ケアの概念が、今では認知症をはじめとする非がん疾患にも広まってきています。平原 佐斗司(ひらはら さとし)先生(東京ふれあい医療生活協同組合 研修・研究センター長/東京都地域連携型認知症疾患医療センター センター長)は、長年にわたり在宅医療を中心とした地域医療に携わってきた過程で、エンドオブライフケア(以下、EOLケア)・緩和ケアを生涯のライフワークにすると決め、精力的に活動されてきました。本記事では、人権としてのEOLケア・緩和ケアの歴史、平原先生の取り組み、今後の課題についてお伝えします。
※本記事の内容は2022年10月1~2日に開催された日本エンドオブライフケア学会 第5回学術集会における学術集会長講演『非がん疾患のEOLケア』の後半をまとめたものです。
緩和ケアサービスを享受することが「人権」になるまで
近年、適切なEOLケア・緩和ケアを受けることは、人間の基本的権利であるという考えが唱えられるようになってきています。こうした考えはどのように生まれ、どのように成熟してきたのでしょう。
この考えが生まれたきっかけは、1948年の世界人権宣言です。1966年には、世界人権宣言に法的拘束力を与える条約として国際人権規約が採択され、日本は1979年に批准しています。
国際人権規約は、社会権規約と自由権規約から成り、社会権規約12条には「この規約の締結国は、全ての者が到達し得る最高水準の身体的および精神的健康を享受する権利を有することを認める」との記載があります。批准した国は社会権の現状を報告する義務が生じましたが、報告が滞ったり内容が不十分だったりする状況が相次ぎました。
そこで1985年、国連は社会権規約委員会を設置。曖昧になりがちな諸権利の基準や国際人権規約加盟国の義務について、具体的かつ普遍的な基準を示した一般的意見をまとめ、提出することにしたのです。そして2000年8月の一般的意見第14号で、緩和ケアサービスについて言及、このことが緩和ケアは人権であるという国際法的な根拠となっています。
それから現在までの約20年間で、さまざまな国際的な団体や学術団体、国や地域が、緩和ケアの権利に関する宣言・決議・条約を発表しています。ケープタウン宣言(2002年)、プラハ憲章(2003年)、世界保健総会決議(2014年)などです。特に、2014年の世界保健総会決議は、WHO(世界保健機関)による緩和ケアに関する史上初の世界決議であり、主に以下のようなことが述べられています。
- ・緩和ケアサービスを国の医療制度に統合する医療制度政策の策定
- ・医療従事者に対する緩和ケア教育・研修の実施
- ・ボランティアや市民への教育の実施
- ・症状緩和(痛みや呼吸困難)に必要な薬剤の配備と適正使用の支援
- ・病気の種類や症状に関係なく全ての人に対する緩和ケアの提供
- ・早期からの緩和ケアの推進
- ・専門的な緩和ケアへのアクセスの確保
- ・緩和ケアの提供は医療従事者の倫理的義務 など
こうして国内外で法の整備が進み、「EOLケア・緩和ケアは人としての権利である」という考え方が、法的根拠のもと世界中に広まってきたのです。

イメージ:PIXTA
非がん疾患のEOLケア・緩和ケア――その普及への取り組み
私自身、非がん疾患のEOLケア・緩和ケアをライフワークにすると決めてから今日までの間、普及に向けた活動を行ってきました。その取り組みの一部をお話しします。
まず、教育・研修の面では、書籍の執筆やテキスト出版、シンポジウムの企画などを行ってきました。最初の書籍は、2010年に出版した『チャレンジ!非がん疾患の緩和ケア』です。その頃から、緩和医療学会で在宅・非がん疾患の緩和ケアをテーマとしたシンポジウムを企画・開催するようになり、循環器・呼吸器領域、腎不全などの領域で緩和ケアに取り組む医師との交流が始まりました。そして2013年以降、各医師らと協働で、それぞれの疾患における緩和ケアの書籍を出版してきました。
2016年には、日本エンドオブライフケア学会の設立に参加。「非がん疾患を含め、あらゆる人に質の高い緩和ケアを届けなければ」と感じていたちょうどその時期、当学会の設立について島内 節(しまのうち せつ)先生(当学会前理事長)から相談を受け、喜んで参加を申し出ました。学会の活動としては、セミナーの開催やテキストの制作などを行ってきました。また、日本在宅医療連合学会と共同でワーキンググループを結成し、非がん疾患の教育・研修のビデオコンテンツも作成しています(無料公開)。
同じく2016年には、厚生労働省「がん等における緩和ケアの更なる推進に関する検討会」が始まり、構成員として携わってきました。そこで、循環器疾患をはじめとする非がん疾患への緩和ケアに対するアクションプランを提案し、国レベルで初めて非がん疾患の緩和ケアが検討されることになりました。2018年には心不全が緩和ケア加算の対象になり、一定の成果が得られています。
また、認知症に対するEOLケア・緩和ケアに取り組むため、2020年に小川 朝生(おがわ あさお)先生と共に認知症の緩和ケアに関する研究会*を設立しています。
*当会合同企画によるシンポジウムでの平原先生の講演内容はこちらの記事をご覧ください。
さらなる普及には人材・制度面の整備を
日本における非がん疾患のEOLケア・緩和ケアはここ10年ほどで大きく進歩しましたが、残る課題も多いのが現状です。1つは、学術活動が臓器別にとどまっていることです。同時に複数の病気を持つ高齢者が最大のターゲットであることから、病気の垣根を越えて包括的に対応できる人材の育成が必要でしょう。
もう1つ、制度面の課題もあります。たとえば、非がん疾患の呼吸困難に対するオピオイドの使用は、2011年にALS(筋萎縮性側索硬化症)などの神経疾患に対する使用が認められて以降、進展がありません。緩和ケアの診療加算についても2018年に心不全が対象となりましたが、そのほかの非がん疾患にまで拡充していないのが現状です。
日本におけるEOLケア・緩和ケアの構想
緩和ケアは、「緩和ケアアプローチ」「プライマリ緩和ケア」「専門的緩和ケア」のピラミッド構造にレベル分けする考え方が提唱されてきています。
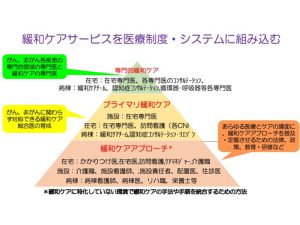
平原先生ご講演資料(平原先生よりご提供)
ピラミッドの土台となる「緩和ケアアプローチ」は、緩和ケアに特化していない環境で緩和ケアの手法や手順を統合するための方法を意味します。病院や施設、在宅などあらゆる医療・ケアの場面にこの方法を定着させるには、法律や政策、教育・研修の充実が必要不可欠です。
2段目の「プライマリ緩和ケア」の充実には、がん/非がんにかかわらず対応できる緩和ケア総合医や看護師の育成が必須です。そのほか、在宅医療の専門医や認定・専門看護師が組織横断的に地域でコミットできる体制を作ること、緩和ケアチームが非がん患者さんにも関われる体制を作ることも必要となるでしょう。
最上段に位置する「専門的緩和ケア」を充実させるには、がん/非がんの各領域における専門医と緩和ケアの専門医がチームで関われる構造が必要と考えています。非がん疾患を念頭に置きつつ、既存の医療システムに緩和ケアをいかに組み込むかについて、集中的な議論が必要な時期が来たのではないでしょうか。
非がん疾患のEOLケア・緩和ケアを推進させるには、主体となる国民一人ひとりに健康教育の一環としてEOLケアに関する啓発を行うことも重要です。また、現状の制度内でできる改善を進めながら、法律や医療制度を少しずつ整備していくことも必要でしょう。活発な議論を進め、非がん疾患のEOLケア・緩和ケアをよりよいものにしていきましょう。















