介護・福祉 2020.09.17
診療報酬/介護報酬とは――慢性期医療との関わり
兵庫県立大学 名誉教授 小山秀夫先生
患者さんが保険証を提示して受ける医療行為に対して保険制度から医療機関へ支払われる“診療報酬”と、事業者が利用者(要介護者または要支援者)に介護サービスを提供した場合、その対価として事業者に支払われる“介護報酬”。慢性期医療に関わるこの2つの報酬制度について、長年医療経済の調査・研究に携わってこられた小山 秀夫(こやま ひでお)先生(兵庫県立大学大学院 経営研究科 特任教授・兵庫県立大学 名誉教授)にお話を伺いました。
診療報酬/介護報酬とはどのようなものか
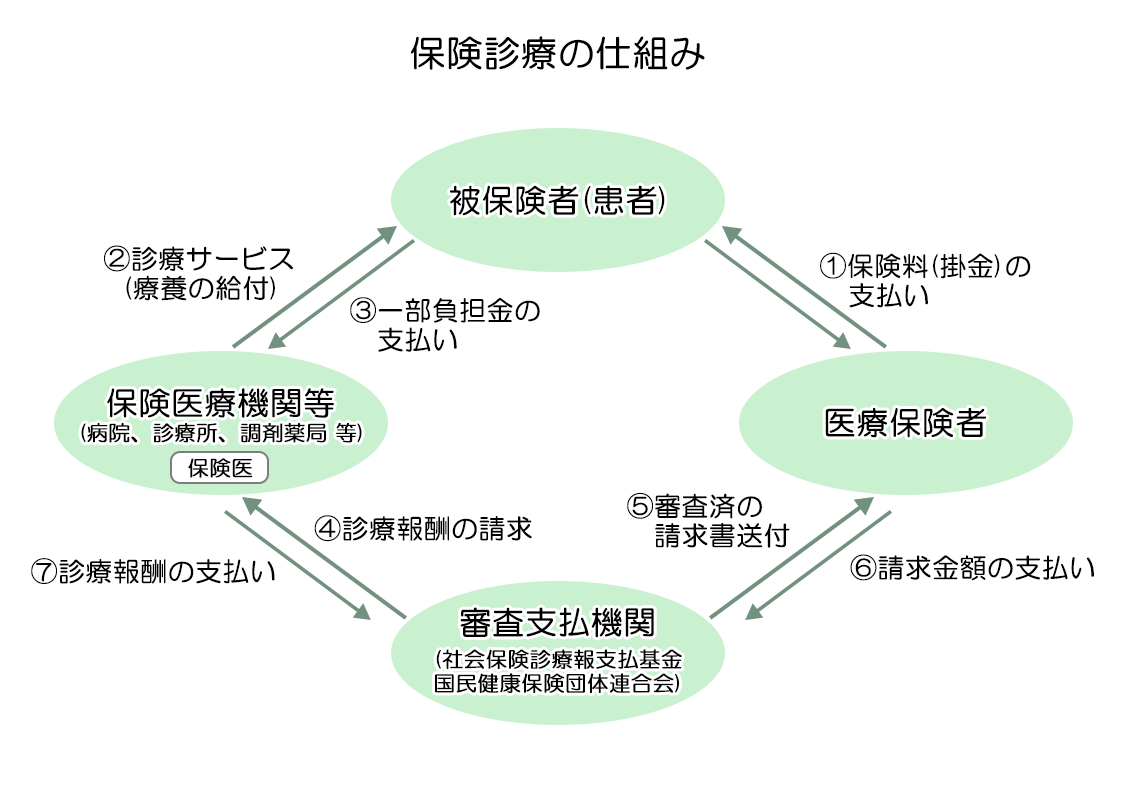
診療報酬とは、患者さんが保険証を提示して受ける医療行為に対して、保険制度から支払われる料金を指します。患者さんが受ける医療行為(診察や検査、治療など)は細かく値段が決められており、その品目と単価を点数化(1点10円)したものを“診療報酬点数”といいます。
それぞれの医療行為ごとに支払われる料金と医薬品の料金を合わせたものが“医療費”となり、患者さんはそのうち3割(小学生未満と70~75歳は2割、一般的な所得の75歳以上は1割)を医療機関の窓口で支払い、残りは保険者(患者さんが加入している国民健康保険、全国健康保険協会など)から支払われる、という仕組みです。
診療報酬点数は医療行為の品目と単価を点数化したものですが、なかには、入院基本料や地域包括ケア病棟入院料など、平均的にかかる医療資源の投入量を包括的に評価した定額の報酬点数もあります。これを“包括評価(定額点数)”と呼びます。
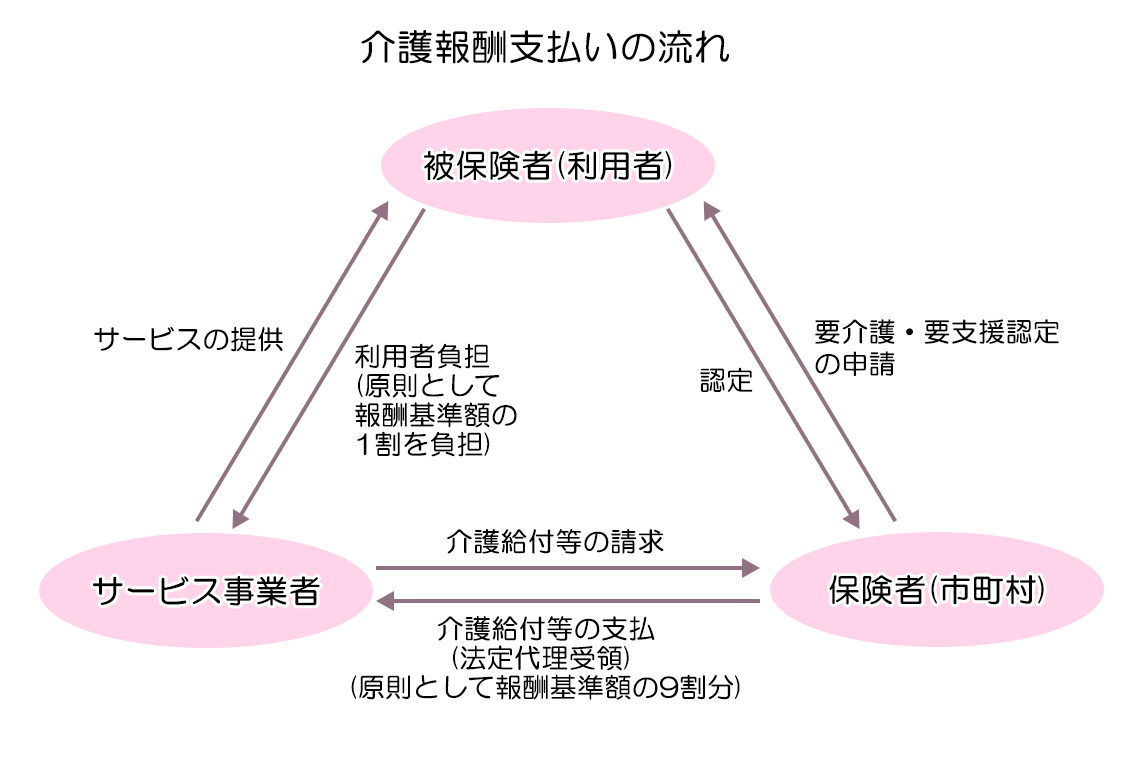
一方、介護報酬とは、事業者が利用者(要介護者または要支援者)に介護サービスを提供した場合、その対価として事業者に支払われる報酬です。介護報酬は介護保険法上で基準額が定められており、介護サービスの種類ごとに、内容または要介護度、事業所の所在地などに応じた平均的な費用を考慮して決定されます。利用者は原則として報酬基準額の1割を負担し、保険者(市町村)は介護給付等の支払いとして残りの9割を事業者に支払う、という仕組みです。
介護報酬制度においては、地域の実情に応じたサービスの整備と円滑な保険給付を行うために、3年を1期として“介護保険事業(支援)計画”を立てています。介護保険事業(支援)計画を策定するのは、保険者(主に市町村がいくつか集まった連合体)です。介護保険事業(支援)計画では、まず該当地域における年齢階級別の要介護等認定者数とそれぞれの介護サービスの提供を受ける想定の人数を計算、それに単価を掛けて総額を出し、そこから概算保険料を算出しています。
なぜ診療報酬改定/介護報酬改定が必要なのか
診療報酬、介護報酬は定期的に改定(見直し)が行われます。さらに、消費税率の変動や人口構造の変化に応じて改定する場合があります。たとえば、2019年10月には消費税率が8%から10%に引き上げられ、それに応じて診療報酬、介護報酬ともに改定が行われました。
なぜ診療報酬改定が必要かといえば、変動する物価や、医学・医術の発展に応じて診療報酬点数表を変更する必要があるからです。もしも診療報酬改定がなければ、新しい医療器具や薬、治療法などを対象の品目に加えることができません。
慢性期医療はどのような変遷を辿ってきたか――診療報酬/介護報酬の視点から
1982年8月17日に老人保健法が公布、翌年の2月より全面的に施行されました。老人保健法とは、本格的な高齢化社会の到来に対応するべく既存の制度を見直し、人間尊重の精神と社会的公平を保ちつつ、活力ある福祉社会を実現することを目的に制定された法律です。老人保健法の施行に際し、高齢の方と若年者では必要な医療資源の量が異なるとの想定に基づき、“老人特掲診療料”が新たに設けられました。これが、今でいう慢性期医療における初めての診療報酬という位置付けになります。このときの老人特掲診療料は、医師や看護師を減らして代わりに介護職員を配置するという方向性で形成されました。
その背景には、1973年に老人福祉法が改正されたことでいわゆる“老人病院”が増加、社会的入院*が問題となった経緯があります。それを受けて1983年には、老人病院を医療法上の“特例許可老人病院”と位置づけ、診療報酬上では、医師、看護師の配置を減らして介護職員を多く配置するなど点を評価するようになったのです。その後、1992年の老人保健法改正、新ゴールドプラン**策定、そして介護保険法の成立と施行などを経て、現在の介護保険制度の形が徐々にでき上がりました。
*社会的入院:医学的には入院治療は必要ないが、家庭に介護人がいないため、または社会的受け皿がないために病院に入院すること、また、入院していること。
**新ゴールドプラン:在宅福祉事業が積極的に進めるべく1989年に策定された“高齢者保健福祉推進十カ年戦略”の内容を見直していっそうの充実を図った“新・高齢者保健福祉推進十カ年戦略”。
COVID-19による経済的な影響について
日本病院会・全日本病院協会・日本医療法人協会は2020年8月6日に“新型コロナウイルス感染拡大による病院経営状況緊急調査”を発表しました。4,496病院を対象に行われたアンケート調査(調査期間:2020年7月13日~8月3日、有効回答数1,459病院)を見ると、2020年度第1四半期(4~6月)の前年同期比の外来・入院患者は共に減少していることが分かります。
慢性期医療に関しては地域包括ケア病棟、回復期リハビリテーション病棟などがあり、さらに在宅医療や介護医療院なども内包するため病床利用率などの調査方法が確立されておらず、正確に数字を把握するのは困難です。しかしながら、患者さんが急性期医療から慢性期医療へ、さらに介護老人保健施設や在宅医療へと移行していく流れを前提にすれば、急性期の病床に入院する患者さんが減少すれば、自ずと慢性期病床の患者さんも減少します。ただし、在院日数の少ない急性期よりも病床利用のターンオーバーが緩やかであるため、そのぶん病床利用率の影響も緩やかに現れている可能性があります。
1つひとつの病院を見れば、COVID-19の感染が院内で発生した病院とそうでない病院では影響の大きさも異なります。ある条件下で職員に感染者が1人でも出れば、関係部署あるいは病院全体の職員が14日間休むことになりますから、経済的な影響は大きいでしょう。さらに、医療機関や介護施設では感染対策としてフェイスシールドなどの個人保護防護具(PPE)を用意する必要があります。政府はこのような状況を加味して、2020年度の補正予算案の中で医療機関・薬局等における感染拡大防止対策に対する費用の補助や、介護サービス事業所などに対して通常の介護サービス提供時には想定されないかかり増し経費等に対する支援を行うと発表しました。
COVID-19が医療機関に与えた影響は多岐にわたり、特に日銭商売の側面がある医療機関の運営において、本来得られるはずだった利益を損失することは大きな痛手となります。今重要なことはいかにして医療機関の運営を継続するかという点です。国の補正予算案に組み込まれた“新型コロナウイルス感染症緊急包括支援交付金”を活用したり、福祉医療機構や日本政策金融金庫などの医療貸付事業を利用したりすることも、1つの打開策になるでしょう。















